缺氧的迷思
你不知道的缺氧事實

「我們真的有氧氣不足之虞而需要補氧嗎?」
在先前一篇「小心,空氣吸太多會讓你氧化過快」的文章裡,我討論到氧氣具有毒性,過量呼吸會使我們身體攝入過多氧氣。一但體內氧氣過溢,細胞、組織、器官等就會遭受氧化損傷,而造成發炎、病變、老化等各種症狀。有鑒於全身上下各種疾病,不管是因為先天遺傳或後天失調,都與氧自由基產生的氧化傷害有關,因此我倡議用減量呼吸的方式,降低體內氧自由基的最大來源:「呼吸所攝入的氧氣」,來抗氧化以治療和保健身體。
這種降低攝氧量的「低氧」觀念和措施,與蔚為風潮的各種「補氧」養身法,兩者是南轅北轍。「補氧」觀念有多深植人心?光看各種琳琅滿目的補氧商品、書籍與課程,就可知道大家都認為自己有氧氣不足之虞,需要像補充維生素等營養品一般,多攝取氧氣來保健。因此,每當一聽到我這種「低氧」的論調,大多數的人若不是認為我危言聳聽, 要不就是在炒作噱頭。
因此,在這篇文章裡,我希望透過一些科學實證研究,讓大家一同來思考,我們到底是「氧過多」還是「缺氧」?這個問題的重要性在於,它將讓你採取完全不同的方式對待身體,也會對身體造成完全不同的結果。簡言之,探討這個問題絕對不是言論之爭,而是意識到它深刻地影響到你我的每一個細胞、每一塊組織與每一處身體機能。是病或癒,在於你對氧氣的判斷與選擇。
氧氣需多少:3之於40的思量
對生物來說,氧氣的存在是種吊詭:它既是細胞產生能量不可或缺的分子,卻也是使細胞遍體鱗傷的毒氣。氧氣若不足,我們體內細胞就無充分燃料順利發電 ; 氧氣若太多,它又很容易轉變成高活性且不穩定的自由基,到處攻擊細胞內外的任何結構。在過與不及之間,一個攸關存亡的問題因此浮上檯面:人體究竟需要多少氧才算夠?多少就有超標危險?
我們偵測氧氣量的方式,主要是依據壓力來計算。以細胞所需的氧分壓來說,一般細胞進行正常代謝作用時,只需要3mmHg的氧分壓即足夠。1 若再內探到細胞內進行呼吸作用的粒線體(細胞的發電廠)來看,要讓粒線體呼吸作用正常運作,氧分壓只需介於0.15~0.4 mm Hg。2 有研究甚至檢測出,我們運動時細胞的耗氧量,也不過比正常代謝時再多一些些,介於3~4mmHg。3 如果我們體內細胞的需氧量如此微量,我們體內會有供氧不足的問題嗎?
根據呼吸生理學,我們從吸入空氣到肺部的氧分壓,大約有150mmHg。當氧氣透過血液輸送到末端的微血管網絡時,氧分壓會逐漸降到40mmHg左右。由於微血管網絡周邊就是細胞,這代表細胞周圍的氧分壓約莫有40mmHg。在這種大於10幾倍的氧分壓環境下,氧氣可說是可說是一股高度氣壓,可輕易擴散進入細胞與其內部粒線體。對細胞與粒線體來說,他們面臨的危險不是氧氣不夠,而是氧氣過多伴隨而來的「氧化壓力」(Oxidative stress)。
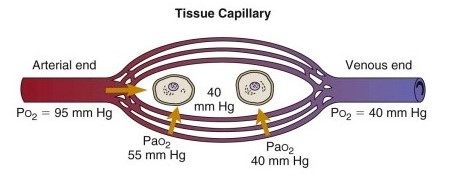
體內氧分壓分佈:我們體內的氧分壓成瀑布式遞減分佈,氧分壓傳輸到動脈末端時約95mmHg,往下流再到微血管時則降到40mmHg。此時血管內的氧氣會透過擴散方式接近並進入細胞,讓細胞可進行有氧呼吸作用。
你可能會懷疑,我們全身上下細胞共五、六十兆個,就算單個細胞所需的氧分壓非常微量,但整體加起來耗氧量應該會很大,所以可能還是有攝氧不足的問題。然而, 根據呼吸生理,我們吸入到肺部的氧分壓一般有150mmHg,呼出的氧分壓大約有100mmHg。這現象顯示,我們吸入的氧分壓,只用掉三分之一,其他三分之二都是沒用完直接再呼出體外。換句話說,我們體內需要的氧氣,也不過就是那50mmHg。如果你知道身體只需要三分之一口的氧氣量,而其他三分之二口只會增加體內的氧化壓力,我想沒有人會再覺得自己有缺氧的疑慮,而是擔憂該如何防備細胞與粒線體不遭受氧自由基的攻擊。
因此,從最基礎的呼吸生理數據來看,我們每個人體內的氧分壓,其實都有超標的危險。既然如此,為什麼我們都還被告知有「缺氧」的情況?
「缺氧」的誤解:低氧不等於缺氧
缺氧一詞,是從 Hypoxia 翻譯過來的。但其實 Hypoxia 裡 Hypo-, Hyp- 的意思,原意是氧氣「低」、「少於」常態,狀況包括:1. 氧氣輸送低於體內組織或細胞所需 2. 氧氣比例少於大氣常氧(Normoxic)21%。我們目前所說的缺氧,指的是第一種狀況,但第二種狀況「低氧」,卻都未被理解。
以第一種狀況來說,要發生氧氣輸送不夠體內所需,主要是因為肺部機能出現問題,無法行正常氣體交換作用,或是貧血血紅素過低,血液攜氧能力下降。排除這些病理因素,一般人在常氧環境下,要發生吸入氧氣不夠身體所用的情況,正如同上述體內細胞需氧量的討論,可能性可說是微乎其微。
其實,細胞周邊組織的氧分壓要低於多少算缺氧,至今不管是學界或臨床都沒有一個共識與明確標準。4 這是因為,我們體內組織的氧分壓太多變了,每一個器官組織的氧分壓都不同,就算是同一器官,表裡不同部位與不同結構的氧分壓也有差異。就算每個人的動脈血氧量都一樣,體內氧分壓的分佈卻不一定相同,這就是為什麼光測血氧飽和度無法瞭解體內組織是否缺氧,因為體內氧氣的擴散沒有一個定向與定量。儘管體內氧分壓分佈變化難測,但一個可掌握的確認事實是:在正常的呼吸生理狀態下,我們末端微血管所提供的氧分壓,其下限都大於細胞所需的氧分壓。認清這一點,氧氣供需之間的問題就一目瞭然。
至於第二種狀況「低氧」,其實是一種普遍存在於各種生物體內的現象。所有的生物,不管是海生或陸生,體內氧氣的比例,都遠遠低於21%。這是因為,生物細胞比我們更清楚氧氣的危害,因此在漫長的演化過程中,發展出一套「抗氧化」的機制:一方面透過血管分佈的密度、血紅素的調控等,來扣住氧氣不讓它過度擴散到細胞周邊之外,另方面則透過體內不同酵素,將過溢的氧自由基消除掉。生物學家們認為,這種將體內氧氣比例大幅壓低的生物機能,是一種相當重要的保護機制,避免細胞因為遭受過度氧化傷害而失能、變異或凋亡。
問題是,不只是一般大眾將這種普遍「低氧」常態錯認為「缺氧」,就連專事細胞實驗的科學家,多半也忽略細胞存活在「低氧」的活體事實。研究幹細胞特性與移植的學者 Alexey Bersenev 就質疑:「我們體內沒有一個細胞曾見識過21%的氧氣環境,那為什麼我們仍然在常氧環境下培植與操控觀察細胞?」 Alexey Bersenev 指出,我們體內細胞生存的氧壓環境,不過介於2%~5%,但許多體外實驗(in vitro)不管是在條件設定或操作程序上,會讓細胞接觸到21%的常氧,這相當不合乎生物體內(in vivo)的生理條件。Alexey Bersenev 說他向許多科學家問過這個氧環境設定的問題,其中不少專家也都認同細胞實驗應該在低氧環境下進行,然而多數人實際操作時卻還是沒考慮這點。這讓Alexey Bersenev感到相當詫異!5
一位細胞學專家 Mary Kay Bates 則在《美國實驗室》期刊中發表一文「在低氧環境下培育細胞,以利取得合乎生理學上的結果」,她指出許多細胞實驗室在操控氧分壓時,都忽略要將氧分壓控制在 合乎生理條件的「低氧」狀態,以致細胞培育或觀察的結果,完全不切合生物體的實際情況。6 另一位細胞學專家Zoran Ivanovic 則在《細胞生理學》期刊發表一文「低氧或常氧:以幹細胞為範例」,他指出我們體內的氧氣濃度都很低,如在大腦組織介於0.5%~7%,眼睛組織介於1~5%,骨髓則介於0~4%。此外,由於幹細胞對氧氣相當敏感,因此培育幹細胞的環境,氧分壓最好限定在1%以下。然而不少實驗卻經常在20~21%的常氧環境下進行幹細胞的實驗,此對幹細胞來說,已是超標的「高氧」環境。因此 Zoran Ivanovic 疾呼進行細胞實驗者應該要用「細胞生物學」的眼光,將細胞生存的低氧條件列為前提,如此才能得出有意義的實驗結果。7
研究細胞呼吸生理的專家 Erich Gnaiger 更曾發表多篇文章指出,許多研究細胞與粒線體需氧量的研究,其得出數據前後範圍相差200多倍。產生這麼離譜的差距,是因為許多實驗根本沒將細胞放在一個符合低氧環境的「封閉」系統內,而是放在一個有著充裕氧氣流通的「開放」系統內操作,所以得出一堆粒線體需氧量高的「偽假象」數據。8
上述這些專家對「常氧」實驗的反思,顯示多數實驗者其實都不清楚生物體內的低氧環境,也未意識到氧氣對細胞的殺傷力。
這些實驗結果對我們產生最嚴重的認知影響,就是讓我們以為細胞會出問題,是「低氧」造成的。舉個最明確的例子:在這些實驗中,只要低於21%的氧氣環境,都會被稱為「低氧」,不管是15%、10%還是5%。以幹細胞需氧量低於1%的情況來說,就算放在5%的氧環境下,幹細胞還是會因為氧過多被損傷而凋亡。由於實驗者認為5%遠遠低於常氧,加上幹細胞凋亡的結果,因此實驗結論便告訴我們:「低氧」使得幹細胞凋亡。結果,我們就認為低氧是氧氣不足,因此又努力補氧,最終造成一種雪上加霜的謬誤悲劇,使幹細胞承受更大的氧化傷害。
總括上述,我認為我們應該重新檢視「缺氧」的定義,別再把病理特殊性「缺氧」與生理常態性「低氧」混為一談。對體內細胞來說,低氧才是最適合他們存活的環境。
低氧,讓細胞更有活性、修復力強
在實驗各種細胞生長活性的研究裡,我對間質幹細胞(Mesenchymal Stem Cells, 簡稱 MSCs)的研究最感興趣,因為幹細胞能具備再生與修復能力,不僅能分化為脂肪、肌肉、軟硬骨、骨髓、神經、皮膚、器官等各種細胞,也能遷移至創傷部位進行修補。由於幹細胞的活力代表一種身體自癒指標,若能瞭解幹細胞在什麼樣的氧分壓環境生長最合適,或許就能判斷我們體內氧分壓究竟要維持多少最利啟動細胞自癒力。
幸運的是,目前這方面的研究已相當豐富,提供了許多相當具體的研究數據。2013年《細胞生物》期刊刊登了一篇綜述「低氧環境下幹細胞的特徵」,9 文章回顧了以往研究氧氣濃度如何影響幹細胞生長的七十幾篇論文。該論文整理出幾點分析:
1. 在活體骨髓部位,氧分壓的濃度會低到1%~2%,因此幹細胞與所有的基質細胞(stroma cells)都有能耐生存於如此低氧的微生物環境。 實驗顯示,幹細胞能承受氧氣濃度小於1%的低氧環境至少48小時。
2. 就幹細胞繁殖與細胞生長週期來說,幹細胞在低氧環境的表現都比常氧環境來得更好,具體實驗包括:
- 在氧氣濃度5%的環境下培養幹細胞,細胞數目會比在氧氣濃度21%的環境多40%
- 氧氣濃度2%的幹細胞細胞繁殖率,比氧氣濃度21%高30倍。若在氧氣濃度1%下培育,其繁殖能力更佳。
- 低氧環境可增進幹細胞的遷移能力(migration capcity),並提升免疫調控表現(immune regulatory performance)
根據這些實驗結果,該論文結論低氧環境能增強幹細胞修復受損組織的能力,表現良好的細胞自癒力。
另外,台灣近兩年這方面也有研究發表。2012年,台灣陽明大學與台北醫學大學進行一個低氧環境如何影響幹細胞繁殖能裡的實驗。10 結果顯示,幹細胞在氧氣濃度1%的繁殖與遷移能力,比在常氧環境高。

實驗圖示:幹細胞分別培養在低氧(1%)與常氧(21%)的環境,培養七天後,低氧組的幹細胞繁殖密度明顯高於常氧組。

實驗圖示:實驗設計將培養皿中間清空,經過36小時的觀察後,低氧組在清空區域的覆蓋率高於常氧控制組,顯示幹細胞在低氧環境的遷移能力高過常氧環境。
另外,2013年台北榮總醫院與陽明大學也共同進行一項幹細胞修復能力的研究。11 這項研究以老鼠為實驗對象,實驗者將老鼠的阿基里斯腱割裂,然後觀察老鼠幹細胞在常氧環境與低氧環境(1%)下阿基里斯腱修復狀況的差異。結果顯示,幹細胞在低氧環境下的修復能力較常氧環境好,而且時間越長,修復表現的差異更大。
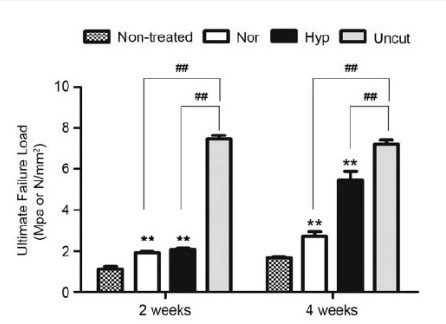
實驗圖示:實驗分成未治療組、常氧組(白條)、低氧組(黑條)與阿基里斯腱未割裂組。在測試最大損傷負載的表現上,兩週後,低氧組表現得比常氧組好。四周後,低氧組的表現大幅優於常氧組。
根據上述多篇氧氣濃度如何影響幹細胞的研究,我們可以看到幹細胞在低氧環境下表現最好,其氧氣濃度多半為1%(氧分壓約 7.5 mmHg )。如果將前述體內組織末端微血管40mmHg 的水準拿來評估,幹細胞在此氧壓環境下不用怕缺氧,甚至可能還要防備氧過溢的氧化傷害。如果不看具體氧壓數據,我們可以確定的是,假如我們要啟動體內細胞的修復能力,讓組織、器官乃至系統方面的損傷自體痊癒,攝氧來增加體內氧分壓的作法不會是明智之舉。我們該做的,就是順應體內本該如此的低氧狀態,避免過量呼吸增加體內的含氧量,甚至透過減量呼吸來降低體內的氧化壓力,如此細胞就能在安全的低氧範圍內,自行發揮它再生與修復的本能。
低氧,降低你體內的氧化損傷
關於低氧有利生理組織的事實,還有一種「低氧預處理」(Hypoxic-preconditioning)的臨床處理方式,可讓我們瞭解到問題到底是出在氧氣過低還是不足。
在進行器官移植、外科創傷手術、燒燙凍傷治療時,患者幾乎都會遭受「缺血再灌流」(Ischemai reperfusion)的損傷。造成這種損傷的主因,並非缺血或缺氧的問題,而是缺血後再度輸血時,氧氣灌流產生自由基傷害,導致患部組織發炎壞死。換句話說,「缺血再灌流」其實就是氧過溢產生的氧化傷害。為了降低「缺血再灌流」的傷害,許多手術都會採取「低氧預處理」的方式,也就是讓患者先在低氧的環境(設定大氣壓力一半的環境,或是在空氣中增加氮氣使氧氣濃度低於21%)適應一段時間後,再進行手術。
關於「低氧預處理」是否降低「缺血再灌流」損傷的研究,目前已有多篇研究證實具有成效。這些研究以老鼠、小豬為實驗對象,實驗者將動物分為兩組,一組飼養在常氧環境(大氣壓力760mmHg)中,另一組則飼養在低壓低氧艙(大氣壓力380mmHg),飼養時間長達三至四周,之後進行手術處理,並觀察兩組缺血再灌流的反應。儘管研究進行手術的部位不同,有的是腸道,有的是大腦,但結果都顯示,飼養在低壓低氧艙的動物,術後組織受損的情況都減緩許多,顯示「低氧預處理」確實對患部起到保護作用。12另外也有研究指出,「低氧預處理」甚至能夠保護中樞神經系統,降低大腦癲癇導致的神經氧化性損傷。13
這種「低氧預處理」的成效顯示,讓體內維持在低氧狀態,能減緩身體因過多氧自由基而造成的氧化損傷。相較於術後短暫的氧灌流就造成嚴重的發炎或壞死,低氧反而是較安全無虞的狀態。值得注意的是,就算長期處在大氣壓力一半的環境下,生理也能正常運作。若是如此,那我們身處在一般大氣壓力的攝氧量,其實綽綽有餘,甚至有氧氣過剩的問題。
上述從細胞生理需氧量、幹細胞再生與修復能力,到低氧與氧灌流的討論,研究都具體顯示,我們體內其實不缺氧,而且氧氣過多殘餘在體內,只會讓粒線體、細胞與幹細胞受損連連,使身體遭受氧化傷害。
低氧,才是最符合生物演化運作的自然狀態。認清「缺氧」的謬誤,別再以為氧氣不夠用。我們周遭空氣所含的氧氣已經很充裕了,如果你不想讓自己氧化過快,就請謹慎地少吸一點空氣。
全文乃作者原著,引用請尊重智慧財產權註明出處。
1. 李旺祚主編,“由微血管到細胞的氧擴散” 《新編Guytong生理學》(合記:1991),頁619。
2. Gnaiger E, Scandurra FM, Cell respiration under hypoxia: facts and artefacts in mitochondrial oxygen kinetics. Takahashi E, Bruley DF ed., Oxygen Transport to Tissue XXXI, Advances in Experimental Medicine and Biology 2010; 662:7-25.
3. Wagne PD, Muscle intracellular oxygenation during exercise: optimization for oxygen transport, metabolism, and adaptive change, Eur J Appl Physiol 2012; 112:1–8.
4. Third European Consensus Conference in Intensive Care Medicine. Tissue hypoxia: How to detect, how to correct, how to prevent. Société de Réanimation de Langue Française. The American Thoracic Society. European Society of Intensive Care Medicine. American Journal of Respiratory and Critical Care Medicine, 1996; 154(5): 1573-1578.
5. Bersenev A, Advantages of cell culture in hypoxia conditions, Stem Cell Assays 2009.
6. Bates MK, Culturing cells under hypoxic conditions for biologically relevant results, American Laboratory 2012.
7. Ivanovic Z, Hypoxia or in situ normoxia: the stem cell paradigm, Journal of Cellular Physiology 2009; 219: 271-275.
8. Gnaiger E, Lassnig B, Kuznetsov A, et al., Mitochondrial oxygen affinity, respiratory flux control and excess capacity of cytochrome c oxidase, The Journal of Experimental Biology 1998; 201:1129-1139. Gnaiger E, Oxygen conformance of cellular respiration: a perspective of mitochondrial physiology, Adv. Exp. Med. Biol. 2003; 543:39-55. Gnaiger E, Scandurra FM, Cell respiration under hypoxia: facts and artefacts in mitochondrial oxygen kinetics. Takahashi E, Bruley DF ed., Oxygen Transport to Tissue XXXI, Advances in Experimental Medicine and Biology 2010; 662:7-25.
9. Amorin B, Alegretti AP, Valim VS, et al., Characterisitics of Mesenchymal stem cells under hypoxia, CellBio 2013; 2:11-19.
10. Shun-Pei Hung, Jennifer H. Ho, Yu-Ru V. Shih, Ting Lo, Oscar K Lee, Effects of hypoxia on human mesenchymal stem cells, ORS 2012 Annual Meeting Poster No. 0391.
11. Tung-Fu Huang, Tu-Lai Yew, En-Rung Chiang, et al., Mesenchymal stem cells from a hypoxic culture improve and engraft achilles tendon repair, The American Journal of Sports Medicine, 2013; 41(5): 1117-1125.
12. Ching-Ping Chang, Chung-Ching Chio, Chong-Un Cheong, et al., Hypoxic preconditioning enhances the therapeutic potential of the secretome from cultured human mesenchymal stem cells in experimental traumatic brain injury, Clinical Science 2013; 124: 165-176. Ara J, Hypoxic- preconditioning enhances the regenerative capacity of neural stem/progenitors in subventricular zone of newborn piglet brain, Stem Cell Research 2013; 11(2): 669-686. Yen-Zhen Lu, Chi-Chin Wu, Yi-Chen Huang et al., Neutrophil priming by hypoxic preconditioning protects against epithelial barrier damage and enteric bacterial translocation in intestinal ischemia/reperfusion, Laboratory Investigation 2012; 92: 783-796.
13. 王維平,《慢性間歇性低壓低氧對癲癇大鼠的腦保護作用和機制探討》,河北醫科大學神經病學博士論文,2014年。王證豪,《低氧預處理減弱海人草酸在大白鼠海馬迴所引起的神經毒性》,國立陽明大學生理學研究所碩士論文,2002年。